Verticalise-moi, que je sois encore debout ou couché…
Avant qu’il ne soit trop tard…
Publié le 07/05/2014 (mise à jour le 01/07/2018 à 10h16)

Vignette
Cette boîte conceptuelle exprime la nécessité de ne pas basculer d’un soin au lavabo même s’il est « lourd et difficile » à une toilette complète au lit, à deux soignants. La fonte musculaire est rapide, la perte de force et l’indépendance totale apparaissent en quelques jours dès l’arrêt de la verticalisation.
Webmaster éditoriale Sophie Lattion, présidente de l’Association
Les effets systémiques de la verticalisation et de la marche
Publié le 07/05/2014 (mise à jour le 01/07 à 10h19)
La plupart des grabataires soignés à l’heure actuelle en institution, ont l‘univers qui se réduit au lit et au fauteuil. Ils ont une invalidité « iatrogène » due à notre incapacité culturelle à nous appuyer sur les capacités restantes de la personne âgée.
Les pertes d’autonomie liées à l’alitement, voire à l’immobilisation au fauteuil, s’installent en quelques jours et évoluent d’une façon exponentielle: au grand âge, l’équilibre physiologique, équilibre instable, bascule à la moindre brise.
La marche est une activité capitale : elle sollicite toutes les fonctions de l’organisme. Or l’utilisation des fonctions prévient « le vieillissement immérité, le vieillissement de surcroît ». Rappelons quelques rôles connus mais oubliés au quotidien : la marche est si banale qu’on la sous-estime, ne lui attribuant aucune vertu médicale. Et pourtant, le système osseux, les cartilages, les muscles, les tendons et ligaments, la circulation veineuse, la ventilation respiratoire, le système nerveux périphérique et le système nerveux central bénéficient de la verticalisation et de la marche, même si la marche à lieu à petits pas.
Rôle sur le système osseux
La fixation du calcium se fait par la mise en pression des os :
- au cours de l’action musculaire obtenue lors de l’exécution des gestes de la vie quotidienne.
Incidence sur les soins : la participation des patients au cours de la toilette, de l’habillage, etc. est une nécessité de santé.
- par l’action de la pesanteur:
L’exemple de la vie en apesanteur dans l’espace est significatif : la perte de masse osseuse atteint parfois 12% chez les cosmonautes ayant séjourné 3 mois dans une station orbitale.
Incidence sur les soins : La marche est un des principaux moyens d’action dans le traitement de l’ostéoporose.
Rôle sur les cartilages
Dépourvus de vascularisation, les cartilages se nourrissent grâce aux échanges d’eau avec les épiphyses osseuses. Ces échanges se produisent lors des phases mise en charge/décharge, facteurs observés au cours des mouvements mais surtout lors de la verticalisation et de la marche.
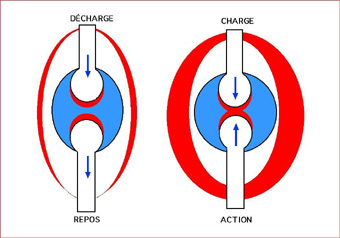
Incidence sur les soins: La verticalisation et la marche sont indispensables pour la conservation d’un cartilage physiologique.
Rôle sur le système musculaire.
Chez le vieillard de plus de 80 ans, la perte de la force musculaire peut atteindre 40 % après une semaine d’immobilisation.
Incidence sur les soins : La marche quotidienne est le principal moyen d’action pour la conservation de la masse musculaire.
Rôle sur les tendons, ligaments et capsules articulaires
La fibrose d’une partie de ces éléments commence après 48 heures d’immobilisation.
Rôle sur le retour du sang veineux et sur l’activité cardiaque:
Le retour veineux s’effectue entre autres grâce à la «pompe veineuse plantaire », important réseau de veines sous le pied dont le sang est chassé à chaque pas, ce qui lui donne la poussée suffisante pour monter jusqu’au mollet. À ce niveau la contraction du triceps sural va à son tour pousser le sang par action sur la veine, etc
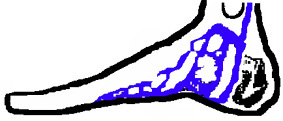
Incidence sur les soins: La marche quotidienne est le principal moyen de prévention des phlébites du lit et du fauteuil.
« Le débit cardiaque diminue de 5 à l0 % si le sujet passe de la position couchée à la position debout. Ce fait est largement ignoré des soignants, en ce sens que beaucoup insistent pour que le malade reste à plat sur le dos, alors que le fait de l’asseoir réduirait réellement le travail de son coeur…» (P. Harichaux).
L’aide marche est la première action à mettre en place dans un plan de prévention des escarres. L’on peut estimer que 10 pas équivalent à 10 minutes de prévention au lit !
Rôle sur la fonction respiratoire
Les principaux muscles inspiratoires sont utilisés lors de la marche, ce qui explique la nette diminution des problèmes constatés dans les services de soins intensifs et de réanimation lorsque des programmes de toilettes avec verticalisation et de rééducation à la marche sont intégrés au plan de soins.
Incidence sur les soins : La marche améliore la ventilation pulmonaire et entraîne une diminution des infections broncho-pulmonaires.
La position assise ou allongée ralentit la capacité respiratoire. La ventilation alvéolaire et le rapport ventilalion-perfusion dépendent étroitement de la posture.
Rôle sur le système nerveux périphérique
La verticalisation et la marche favorisent le recrutement des unités motrices. Le nerf moteur, arrivé au voisinage du muscle se ramifie en fibres terminées par une plaque motrice induisant la contraction d’un faisceau de fibres musculaires. L’ensemble, plaque motrice-faisceau musculaire, est appelé « unité motrice ».
Lors d’un effort, les différentes unités motrices d’un muscle sont progressivement « recrutées » pour adapter l’effort à demande.
La pauvreté de la demande aboutit progressivement à la perte de fonction des unités motrices.
Chez le vieillard, l’absence de sollicitation du muscle limite rapidement sa force et donc l’amplitude des mouvements volontaires.
Incidence sur les soins: La marche sollicite le plus grand nombre d’articulations, contribue à la conservation des potentialités d’action neuro-musculaire.
Rôle sur le système nerveux central
Le développement de l’intelligence, étudié chez l’enfant notamment par Piaget, est marqué par 2 étapes principales :
- L’intelligence sensori-motrice.
Essentiellement physique au départ, cette étape permet l’apprentissage de l’espace, du temps, des gestes, la connaissance progressive de son propre corps dans sa complexité interne et dans sa relation au monde extérieur.
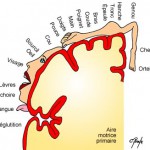
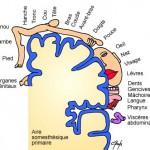
Les stimulations sont de deux ordres, extéroceptives et proprioceptives:
c cliquer pour agrandir l’image
Extéroceptives
Stimuli adressés par les récepteurs situés dans la peau. Ils permettent à l’enfant de rentrer en contact corporel avec le monde qui l’entoure. Ces stimulations favorisent la perception de la situation dans l’espace de chaque partie du corps : une cartographie sensitivo-motrice s’établit peu à peu dans le cortex cérébral. Appelée schéma corporel, cette cartographie est d’autant plus fine que le nombre de stimulations extéroceptives est élevé (importance du toucher).
Proprioceptives
Lors des mouvements, les récepteurs dits proprioceptifs, situés dans les articulations, les muscles les tendons, vont informer le cerveau de la position relative des différents segments du corps et participer aussi à l’élaboration du schéma corporel. Ces informations, affinées par l’expérience (apprentissage par essais/erreurs), sont essentielles pour la réalisation de gestes précis (organisés en schèmes moteurs, pour l’équilibre et pour la marche).
- L’intelligence conceptuelle.
S’appuyant sur les structures de l’intelligence sensori-motrice, le concept est une image permettant d’organiser les perceptions, d’imaginer, afin de résoudre un problème à partir d’éléments connus ou conçus.
Chez la personne grabataire, la stabilité des positions (au lit 12 heures, assis au fauteuil 12 heures) éteint progressivement le schéma corporel par diminution de l’intelligence sensori-motrice. Ce qui entraîne une réduction de l’intelligence conceptuelle (ou du moins de ses capacités expressives).
Le vieillard sera alors vu comme atteint de désorientation spatio-temporelle, de perte d’ idéation, etc. : ce point d’arrivée d’un manque d’utilisation des compétences sensori-motrices est souvent confondu avec le point de départ d’une pathologie (cela nous remet moins en question !).
Ces rappels conduisent au postulat de base : soigner et prendre soin en gériatrie demandent de pratiquer une médecine debout.
Exemple: Si deux soignants soutiennent le Bds lorsqu’il est debout, l’information reçue par son cerveau est qu’il pèse son poids moins celui porté par les soignants. L’ordre qu’ils envoient aux muscles est donc de forcer moins qu’il ne le faut pour pouvoir porter la personne. Si chaque fois que le Bds est debout et soutenu ainsi, il va recevoir moins d’information ou des informations erronées et peu à peu perdre ses repères et ses capacités sensori-motrices.
La marche avec soutien, donc avec soulagement du poids, est une hérésie en gérontologie: Elle diminue l’information au cerveau quand il faudrait l’augmenter.
Autre exemple: Une personne est assise au bord du lit. Si pour l’aider à se lever, je place ma main dans son dos et exerce une pression, l’information au cerveau est: « Je peux m’appuyer » et induit un réflexe: partir vers l’arrière! Si, en revanche, le soignant attire délicatement le haut du corps de la personne vers l’avant, de telle manière que ses épaules soient au-dessus de ses pieds, l’information envoyée au cerveau (celle qu’il a reçue à chaque fois que la personne s’est retrouvée dans cette position), provoquera des ordres moteurs qui conduiront la personne à s’appuyer sur ses jambes et à entamer le mouvement nécessaire pour se lever. 1
1 Informations littéraire consultées sur « Humanitude » de Yves Gineste et Jérôme Pellissier, p.240
Image 1 & 2 consultées sur http://cec-formation.net
Tous droits réservés ©














 Tous droits réservés ©
Tous droits réservés ©